
Publications de 2022 prolongeant ce colloque
Brasseur M., Flora L., Grenier C., Ponsignon F. (dir.), (2022)La valeur du Soin et du travail invisible. RHIME (Revue interdisciplinaire management, homme & entreprise). Vol.11, N° 47, printemps 2022.
Brasseur M., Flora L., Grenier C. Ponsignon F. (2022). Le Soin, un travail invisible en manque de reconnaissance. Editorial in La valeur du Soin et du travail invisible. RHIME (Revue interdisciplinaire management, homme & entreprise). Vol.11, N° 47, printemps 2022, p. 2
`A paraitre
Flora L., Grenier C., Ponsignon F. (dir.). « L’expérience patients, usagers et professionnels : nouveaux regards sur l’innovation en santé« , Tome 1, Editions Iste.
Flora L., Grenier C., Ponsignon F. (dir.). « L’expérience patients, usagers et professionnels : nouveaux regards sur l’innovation en santé« , Tome 2, Editions Iste.
Grenier C., Flora L., Ponsignon F. (dir.). « The patient, user and professional experience : new perspectives on innovation in health« , Vol. 1, Editions Wiley, parution prévue en 2023.
Grenier C., Flora L., Ponsignon F. (dir.). « The patient, user and professional experience : new perspectives on innovation in health« , Vol. 2, Editions Wiley, parution prévue en 2023.
LE PROGRAMME
Voici la répartition des interventions entre patients chercheurs et professionnels au cours de ce premier colloque dans une école de commerce en France

Conférence inaugurale
Denis Porignon, Policy Senior Advisor, OMS Genève et Mathieu Noirhomme, consultant en Santé Publique à l’international et CEO d’Howami :
« Intérêt de l’Expérience Patient face aux orientations stratégiques et politiques promues par l’OMS ».
Denis Porignon et Mathieu Noirhomme débattront de l’intérêt de cette notion pour la mise en oeuvre de programmes de santé intégrés et centrés sur le patient, le renforcement des systèmes de santé, la
démocratie sanitaire et les mécanismes de gouvernance participative en santé. Cette conférence inaugurale animée par Philippe Mossé, directeur émérite de recherche CNRS, laboratoire LEST, Aix-Marseille Université.
Atelier de présentation des communications du mardi matin
Atelier 1 (salle A40)
Renforcer l’empowerment du patient
Animateur : Karine Goglio (professeur, Kedge BS)
– Routelous C., Burrelier F., Lux G., Ruiller C. et Urasadettan J., «Communautés de pratiques pilotées et management en subsidiarité : Des leviers de l’amélioration de la SQVT en EHPAD ».
– Canolle F. et Vinot D., « Les effets des productions artistiques des patients sur la qualité de vie au travail des personnels soignants : le cas du cancer ».
Atelier 2 (salle A209)
Améliorer l’organisation des services
Animateur : Rym Ibrahim (INCIAM, Aix Marseille Université)
– Oberlin M. et Lemaire C., « Travailler en équipe élargie pour la prise en charge holistique des patients en situation complexe à l’hôpital. Premiers enseignements d’une innovation organisationnelle ».
– Gravey I., « Mobiliser le Design Thinking pour lever les freins organisationnels et culturels des offreurs de soins à la prise en compte de l’expérience usagers dans des démarches innovantes. Retour
d’expérience du projet d’aide aux aidants de l’HAD de l’AP-HP ».
Atelier 3 (salle A211)
Développer des protocoles de prise en charge
Animateur : Loelia Rapin (Université de Nantes)
– Lemaître C., « La capitalisation et l’usage de l’expérience patient dans les pathologies de la colonne vertébrale ».
– Fayn M-G., « Le partage de l’expérience de la maladie comme point de départ d’une trajectoire d’empowerment individuel et collectif des patients ».
Mardi après-midi
Atelier 4 (salle A401)
Développer les compétences des patients et usagers experts
Animateur : Corinne Grenier (Kedge BS)
– Couturier Y., Gauthier G., Poirier M-D., Cormier C., Prieure-Chaintre A. et Poitras M-E., « Les patients partenaires comme acteurs centraux de la formation-de-formateurs en soins primaires ».
– Parfaite A., « Rénover la formation en santé en revisitant le mode projet par une approche Design Thinking : Étude de cas d’une transformation avortée ».
– Boulaghaf L., « La santé communautaire comme espace de libération de la parole des usager.e.s précaires / précarise.e.s. Les ateliers d’accompagnement à l’autonomie en santé de la Case de santé à Toulouse ».
Atelier 5 (salle A209)
Renforcer l’interaction entre patients et professionnels de santé
Animateur : Charlène Hoareau (Kedge BS)
– Sebai J., « De l’expérience à la satisfaction patients : force d’amélioration en France ! ».
– Zaghmouri N., « Le lean healthcare : une approche centrée sur le patient ».
– Isseki B., « La relation médecin-patient et le rôle des visions du monde sur l’expérience patient : une analyse comparative entre hôpital public et cabinet privé ».
Atelier 6 (salle A211)
Faciliter l’accès aux soins et le parcours de santé
Animateur : Christine Lemaître (Aix-Marseille Université)
– Rey L., Magnoudewa P. et Jean-Louis G., « Améliorer l’accès aux services de santé en zone urbaine par l’innovation technologique : une évaluation de la plateforme goMédiCAL au Bénin ».
– Garidi S. et Husson J., « L’e-sante pour un patient acteur de son parcours de prise en charge ».
– Ramat E., Gouttenoire L. et Girard N., « Comment et pourquoi les patients mobilisent-ils une multiplicité de professionnels de santé ? une approche par les systèmes de prescription en élevage ».
Atelier 7 (salle A401)
Intégrer l’écosystème du patient
Animateur : Ruth-Laure ALamarguy (Education Nationale)
– Cheneau A. et Fargeon V., « Les proches et l’entourage, coproducteurs des soins et de l’accompagnement des personnes atteintes d’une maladie neurodégénérative ».
– Mourre M-L., Daems P., Sellin F. et Rustichelli M., « Prendre en compte l’expérience des proches des patients : quelques pistes pour les établissements de santé ».
– Aubert I., Kletz F. et Sardas J-C. « Le patient acteur de son parcours ? ».
– Clavel N., Lavoie-Tremblay M., Biron A., Briand A., Bernard L., Pomey M-P., Dumez V. et Fancott C., « Developing a consensus framework on patient and family engagement in infection prevention in hospital settings: protocol of a Canadian study using Qmethodology ».
Atelier 8 (salle A209)
Renforcer l’organisation des services
Animateur : Charlène Hoareau (Kedge BS)
– Cucharero Atienza P., Laude L., Grimaud O. et Girault A., « Les transferts extrarégionaux de patients Covid-19 : une innovation organisationnelle s’appuyant sur l’expérience des professionnels ? ».
– Ruelland I., « L’expérience des citoyens agent.e.s de sensibilisation communautaire à la COVID-19 comme levier d’innovation pour les services de santé de proximité ».
– Gomez M-L., Kerveillant M. et Langlois M., « Innover en situation extrême : la prise en charge de patients COVID + en réanimation ».
Atelier 9 (salle A211)
Impliquer le patient pour répondre à ses besoins
Animateur : Claudie Riberolles (Aix-Marseille Université)
– Nguyen A-M., et Roussel I., « En quoi les méthodes du Design Thinking et du Design de Services appliquées au secteur de la santé permettent-elles de mieux comprendre et répondre aux besoins des usagers ? ».
– Valderas Terero T. et Vinot D., « Application du concept de tension de rôle au patient acteur : le cas d’un établissement de santé rénale ».
– Gilbert P. et Laporte M-E., « Patient centricity, a “war of the worlds”? ».
Mercredi matin
Atelier 10 (salle A401)
Modalités socio-organisationnelles pour soutenir l’empowerment
Animateur : Charlène Hoareau (Kedge BS)
– Marrauld L., Seixas C. T., Sicotte C. et Bourgueil Y., « Transformations socio-organisationnelles et réseaux sociotechniques : au sujet d’une expérimentation innovante de télé-expertise en dermatologie pour la détection précoce de tumeurs ».
– Gheller J., Bourret C. et Pousse P., « Évaluation pour l’écoute de l’expérience de l’ensemble des acteurs des parcours de santé, intégrant l’usager et son entourage : le cas des organisations d’interface ».
– Menvielle L., Audrain-Pontevia A., Ertz M. et Francois J., « Co-création et co-design des solutions de santé connectée : une approche multidisciplinaire pour une plus grande transparence apportée aux
patients ».
Atelier 11 (salle A209)
Appropriation, évaluation et transfert d’expériences
Animateur : Corinne Grenier (Kedge BS)
– Segard E., et Chervin P., « Le transfert au service du déploiement d’innovations davantage appropriées et appropriables par les personnes handicapées ».
– Verneuil L., Sibeoni J., Manolios E., Meunier J-P. et Revah-Levy A., « Une méthode innovante de recherche qualitative, dédiée à la santé : IPSE, inductive process to analyze the structure of lived
experience ».
– Rapin L., « Co-conception d’une méthode d’évaluation de l’expérience patient».
Atelier 12 (salle A211)
Co-construire entre patients et professionnels de santé
Animateur : Blandine Chapel (Université de Montpellier)
– Denis B. et et Daynes P., « Identification de projets de co-construction patients/professionnels de santé ».
– Alamarguy RL., Lenesley P. et Pasquier F., « Dimension spirituelle et relation patients – professionnels de santé. Expériences croisées professionnels et personnes âgées fragilisées par la maladie d’Alzheimer ».
– Chabanet D., Gounjon N. et Richard D., « L’approche Palo Alto au service de l’expérience Patient : vers une médecine sans souffrance ajoutée ? ».
—————————–
Mercredi après-midi
Atelier 13 (salle A401)
Vers l’autonomie des patients et l’aide à la pratique
Animateur : Anais Cheneau (Université de Grenoble-Alpes)
– Bilodeau A., St-Louis M-P., Meunier A., Chabot C. et Potvin L., « Processus collaboratif de traduction de connaissances issues de la recherche en un outil innovant d’aide à la pratique ».
– Delille P. et Alemanno S., « L’intérêt d’outils info-communicationnels pour prévenir l’exposition aux polluants environnementaux en périnatalité, co-construits pour développer la capacitation des jeunes ou futurs parents ».
– Saint-Marc D., « Des malades autonomes face à leur prise en charge et en capacité d’influer sur les nouvelles générations de médecins ? Le cas des malades atteints de cancer ».
Atelier 14 (salle A209)
Evaluer et renforcer l’organisation des services
Animateur : Corinne Grenier (Kedge BS)
– Le Tyrant M., Denormandie P., et Cathelineau F., « Évaluer l’innovation en santé : présentation d’un dispositif de production de connaissances et de légitimation des expériences ».
– Gélizé M. et Pilnière V., « Prise en compte de l’expérience-patient du professionnel engagé dans un projet d’innovation organisationnelle ».
– Riberolles C., Krohmer C. et Baret C., « L’expérience du télétravail dans un hôpital public : premiers enseignements pour la conduite du changement ».
Atelier 15 (salle 211)
Renforcer l’adhésion du patient et des parties prenantes
Animateur : Jessica Gheller (Laboratoire DICEN IDF, UPEM)
– Chapel B., Cases A-S., Ologeanu-Taddei R. et Hayot M., « Quelle place pour le parcours patient dans l’adhésion à long-terme d’une intervention en téléréhabilitation ? : Une recherche par méthodes mixtes sur l’expérience patient dans la BPCO ».
– Menvielle L., Francois J., Audrain-Pontevia A-F. et Chevallier N., « Le rôle des objets connectés en santé dans le redéploiement de la relation patient-médecin : une application aux patients diabétiques de type 1 ».
Vyncke A., Servajean-Hilst R. et Ben Mahmoud-Jouini S., « Prototyped arfefact’s contribution to organization innovation. The case of “beyond the pill” in the pharmaceutical industry ».
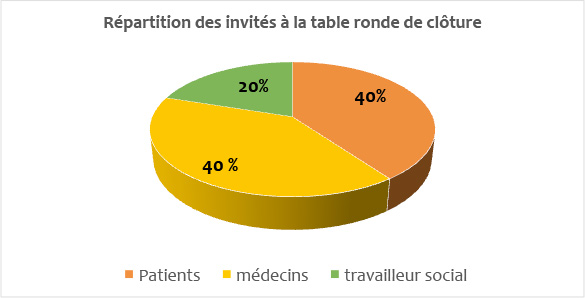
Conférence de clôture
Conférence organisée par Luigi Flora, PhD, codirecteur patient du centre d’innovation du partenariat avec les patients et le public (CI3P), Faculté de médecine, HEALTHY, Université Côte d’Azur (UCA).
Avec la participation de :
– Laurence Verneuil, ECSTRRA Team, UMR-1153, Inserm, Université de Paris et IPSE association,
– Yves Couturier, professeur titulaire, Département de travail social, Université de Sherbrooke,
Directeur scientifique du Réseau de connaissances sur les soins primaires, Canada
– Bernard Denis, Président de l’Union Francophone des Patients Partenaires,
La Conférence de clôture sera animée par Corinne Grenier, directrice scientifique Centre d’expertise Santé et Innovation, Kedge BS.
——————–
Lieu du colloque : KEDGE Business School, Domaine de Luminy, Rue Antoine Bourdelle, 13009 Marseille
PRESENTATION DU COLLOQUE
Depuis 2008, les colloques Santé de KEDGE Business School (centre d’expertise Santé, Innovation, Bien-être et Politiques publiques), en partenariat avec les IRTS de PACA-Corse et de Nouvelle Aquitaine, ainsi qu’avec le soutien de l’association ARAMOS, interrogent les acteurs, organisations et autorités publiques des secteurs de la santé et de l’action sociale selon une approche pluridisciplinaire, pour mieux comprendre leurs dynamiques. Les thématiques ont été les suivantes : la prise en charge de la personne âgée (2008), l’innovation au regard des politiques publiques (2009), les mouvements de mutualisation et de regroupement (2010), l’articulation Performance – Bien-être des usagers (2011), les organisations de santé : réceptacles d’injonction ou acteurs stratégiques (2013), la gouvernance des organisations de santé (2015), soutenir durablement l’innovation (2017), des outils conceptuels et méthodologiques pour innover (2021).
Le colloque 2021 poursuit cette ambition de questionner l’innovation à travers le thème suivant :
L’expérience des partie prenantes : nouveaux regards sur l’innovation en santé
Selon l’ouvrage « Terminologie de la Pratique collaborative et du Partenariat patient en santé et services sociaux » (DCPP et CIOUdeM, Université de Montréal, 2016), l’Expérience Patient se définit comme : « l’ensemble des savoirs tirés des situations vécues avec la maladie qui ont un impact pour le patient, tant sur ses façons de prendre soin de lui, d’interagir avec les intervenants que sur sa manière d’utiliser les services de santé et des services sociaux » (p. 17).
La place et le rôle des personnes et des aidants dans leur rapport à l’expérience vécue de la maladie ont rencontré l’intérêt des sciences humaines et sociales depuis les années 1950, avec notamment les premiers travaux se centrant sur les relations soignants-soignés pour expliquer des trajectoires de soin et la structuration organisationnelle et managériales permettant la délivrance de soin (Strauss, 1992). L’anthropologie (Laplantine, 1986) s‘est également intéressée à la manière dont un patient vivait sa maladie en insistant sur les éléments sociaux et culturels qui imprègnent son expérience de cette maladie et de sa guérison. C’est avec la survenance de pathologies telles que le Sida (Epstein, 2001) dans le milieu associatif en santé, et la perspective de la santé communautaire, par exemple, que l’expérience a été interrogée dans ses dynamiques collectives.
Des concepts tels que l’Empowerment (ou le Rétablissement (Recovery), de Capability (Le Gales et Bungener, 2015), issus du champ de la psychiatrie nord-américaine, sont repris par des chercheurs français (Greacen et Jouet, 2019) et irriguent désormais les travaux sur l’expérience (Troisoeufs, 2020). D’autres concepts sont issus des sciences politiques et évoquent la question de la Participation Citoyenne. De multiples initiatives de participation et de professionnalisation des usagers existent, telles que le Modèle de Montréal (Vanier et al., 2014 ; Pomey et al., 2015) à, le programme de patient expert en Angleterre (Rogers et al., 2008), ou plus récemment le modèle de la Médecine Narrative (Lefebvre des Noettes et Goupy, 2018)
De nombreux vocables sont venus enrichir les rôles que peuvent endosser les patients dans le système de santé : l’usager expert (Jouet et al., 2010), le patient-formateur (Flora, 2012), le patient-chercheur (Godrie, 2017), le médiateur de santé-pair (Roelandt et Steadel, 2016), le patient-expert (Tourette-Turgis, 2015), le patient-enseignant (Gross , 2017) ; le patient partenaire (Karazivan et al, 2015), le patient-traceur (HAS, 2014). Au niveau international, de multiples initiatives de participation et de professionnalisation des usagers en santé existent depuis plusieurs années – à l’image du modèle de Montréal (Pomey et al, 2015) ou du programme de patient expert en Angleterre (Rogers et al., 2008). On peut aussi repérer des expériences de médiateurs de santé pairs portés en France par l’OMS (voir le rapport du centre collaborateur de l’OMS, CCOMS, sur le programme des médiateurs de santé pairs, 2010-2014, Roelandt et al., 2015). Plus largement, on évoque finalement la professionnalisation des patients / usagers pour configurer des dispositifs participatifs en santé.
Ces mouvements ont ainsi été portés par les patients et relayés par les agences internationales et nationales. Dès 2004, l’Organisation mondiale de la Santé (OMS) lançait le programme pour la sécurité des patients. Avec ce programme, l’Organisation mettait au cœur de l’action l’expériences des usagers, des citoyens, des patients et des professionnels pour améliorer la sécurité dans les actes médicaux : « Nous allons renforcer le rôle des usagers en tant que partenaires dans la prestation des soins qui méritent honnêteté et respect et dont la responsabilité est de contribuer avec respect aux activités des responsables des politiques qui cherchent à mettre en place des soins centrés sur les patients et fondés sur les systèmes » ([1]). Quelques années plus tard, et ayant promu l’approche Expérience dans de nombreux pays, l’OMS publiait en 2018 trois rapports sur la nécessité de continuer à prêter attention au dialogue entre expériences patients (bénéficiaires) et professionnels pour transformer les systèmes de santé et parvenir à une réelle couverture sanitaire universelle ; et notamment en interrogeant les outils de mesure pour savoir comment la subjectivité du patient est-elle prise en compte (Larson et al., 2019). En France, la HAS lançait des recommandations sur l’importance de l’expérience patient comme vecteur transformateur des parcours de santé (voir HAS, 2015 par ex.) ; et elle était au titre de l’art 51 (LFSS 2018) missionnée pour développer un questionnaire de l’expérience patient.
Ces différents modèles sont fondés sur un partenariat renouvelé entre patients et professionnels. Ces derniers sont interpellés à deux titres : a) parce que leurs pratiques se trouvent questionnées par ce que leur disent les patients, bénéficiaires et citoyens ; b) mais également parce que l’expérience des professionnels compte tout autant, pour intégrer le vécu de leur travail dans des démarches d’innovation.
Ainsi le Colloque considère tout autant l’expérience patient que l’expérience des professionnels (et autres parties prenantes) pour interpeller la question de l’innovation en santé. Tremblay et al. (2005), par exemple, interrogent l’empowerment de ces acteurs dans des situations de changement. Il présente deux conceptions de cette notion qui s’adresse à tout acteur, patient / bénéficiaire ou professionnel. Dans une approche structurelle, le pouvoir d’agir est considéré comme un ensemble de pratiques et de politiques organisationnelles qui visent à confier aux employés plus de pouvoir, de contrôle et d’autorité au travail (Niehoff et al., 2001). Cette perspective adopte ainsi le point de vue de l’organisation ou de ses représentants et serait la cause première du pouvoir d’agir. La perspective psychologique repose, pour sa part, sur un ensemble de cognitions liées à la capacité des individus d’agir sur les événements. Ici, c’est l’expérience du pouvoir d’agir qui importe, plutôt que les actions ou les stratégies des décideurs au regard des moyens utilisés pour favoriser ce pouvoir d’agir. Finalement, du point de vue des moteurs de transformation par l’innovation, le modèle de Montréal propose une approche systémique portée par les patients et usagers, les seuls à pouvoir agir à partir d’une vision systémique dans un univers spécialisé et en silos, de telle sorte à dépasser ces cloisonnements en faveur de la trajectoire de santé de ces individus.
De ce fait, l’Expérience est désormais réinvestie quand on s’intéresse aux démarches d’innovation et à la capacité à innover des organisations de santé et du système de santé. La relation parait a priori vertueuse : tenir compte de l’expérience issue du vécu de ceux directement concernés (patients, bénéficiaires, aidants, professionnels, bénévoles, citoyens…) pour imaginer, concevoir et déployer des interventions, des services ou des dispositifs davantage appropriés et appropriables par ces acteurs.
Mais la relation entre Expérience et Innovation est-elle aussi évidente et claire ?
La reconnaissance de l’expérience (et de la participation citoyenne quant à la fabrication et déploiement des politiques publiques) soulève des questions aussi complexes que : la légitimité de la parole, la place des savoirs expérientiels, l’intégration des services dans les approches ? du soin et de l’accompagnement, la continuité de la relation bénéficiaire – professionnel au-delà des points épisodiques d’intervention (consultation, acte de soin, délivrance d’un service…).
Ainsi, par exemple une étude (Balik, Conway, Zipperer et Watson, 2011) met en lumière les freins entourant l’expérience centrée sur le patient, tels que la remise en question de l’efficacité des soins regroupés autour du patient et de ses proches, les coûts y étant associés, la surcharge possible de travail pour le personnel de santé, les demandes irréelles des patients et de la famille qui s’immiscent dans l’octroi des soins créant ainsi des délais, des erreurs et des défaillances dans le contrôle des infections, et le manque d’empathie, le sentiment de ne pas être écouté et/ou entendu, la lourdeur bureaucratique du système de soins. Du coté des professionnels ceux-ci peuvent-ils se sentir envahis par une surcharge cognitive et émotionnelle et déclencher des phénomènes de réduction cognitive (Maitlis et Sonenshein, 2010).
Ne peut-on déceler des indices de quelques paradoxes entre le souhait de donner force à l’Expérience et le tournant gestionnaire (au nom d’un NPM) des organisations de santé qui promeut l’efficience, la protocolisation et la réduction des ressources (Mougeot et al., 2018) ? Enfin, tous les pans de la santé sont-ils concernés ? Pour Gauthier (et al., 2018), il semblerait que « les frontières de la santé publique restent imperméables à ces approches [design], concepts et méthodes ».
Les multiples questions que suscitent la prise en compte de l’Expérience dans des démarches d’innovation et en faveur d’organisations plus innovantes seront abordées autour de 4 thématiques.
Thématique 1 – Qui est le patient de son expérience ? Que fait-il ?
Thématique coordonné par Luigi Flora (Université Côte d’Azur, Nice) et Frédéric Ponsignon (KEDGE BS).
Cette thématique questionnera la figure du patient, sa légitimité et ses compétences à rendre compte de son expérience et à savoir la transmettre, au travers des différents rôles qu’il est amené à jouer (pair, partenaire, expert, formateur…).
L’expérience du patient est centrale ; mais que dit-elle ? Quand il est observé que, parfois, le patient cherche à se montrer un « bon patient » et qu’il dira ce qu’il pense que les professionnels souhaitent entendre (Mougeot et al, 2018). Et comment évolue-t-elle, notamment au fur et à mesure que le patient pourra endosser différents rôles ? Toutefois, ceux-ci sont généralement étudiés séparément (Troisœufs et al., 2020), ne permettant pas de comprendre finement comment le patient forge son expérience et comment il peut mettre celle-ci au bénéfice de ses pairs par l’intermédiaire des professionnels (qui en bénéficient également) dans différentes situations. Dès lors l’on peut se demander comment cette trajectoire de rôles favorise une trajectoire d’apprentissage entre patients et professionnels, dans leurs interactions. Ainsi un regard par la trajectoire des rôles des patients pourrait mieux renseigner sur ? la contribution de l’expérience patient à la transformation des interventions, organisations, voire système de santé.
Cette thématique questionnant « qui est le patient » s’intéresse également à la question des inégalités sociales de santé. Ces approches par l’expérience ne laissent-elles pas de côté tous ceux qui, peu dotés en quelques habiletés, ou détenteurs d’habiletés non identifiés (et donc invisibles, non opérationnelles) ne puissent rendre compte de leur quotidien face à la maladie ou une situation de dépendance ou de fragilité ? Comment amener les personnes en grande dépendance cognitive, souffrant de troubles mentaux sévères, ou alors en grande précarité, tout autant que des populations spécifiques comme les migrants à déployer quelques facultés langagières et communicationnels pour faire part de leur expérience ?
Plusieurs questionnements sont envisagés (non limitatifs) :
- Quelles sont les nouvelles approches pour faire émerger l’expérience et la parole du patient sur son vécu ?
- En particulier en questionnant les publics les plus fragilisés, ou les plus invisibles ?
- Peut-on observer des trajectoires dans les rôles des patients (et autres acteurs) disant et transmettant leurs expériences ? Et comment ces trajectoires peuvent-elles rendre transférables les expériences ?
- Existe-t-il et à quelles conditions l’expérience patient contribue-t-elle à l’innovation ?
Thématique 2. Quelles contributions de l’Expérience à l’innovation en santé ?
Thématique coordonnée par Corinne Grenier (KEDGE BS) et Ewan Oiry (UQAM, Montréal)
Une stratégie d’innovation est un processus, souvent long et complexe, de design organisationnel, technologique et social qui suppose une remise en cause puis en forme des arrangements organisationnels (Greenan, Walkowiak 2010).
Or, le lien entre expérience et innovation organisationnelle et managériale n’est pas si évident. Considérer l’expérience porte une démarche « par le bas » qui s’oppose à de nombreux facteurs qui conduisent à des innovations « par le haut », y compris les quasi-injonctions à être innovants portés par les appels à projets (Gravereaux, 2018) ou les modes managériales.
D’autre part, cette innovation par le bas, prenant en compte des expériences d’acteurs encore peu souvent écoutés (patients, intervenants professionnels…) peut constituer un risque de perte de légitimité et d’autorité pour des groupes dirigeants (Ghadiri, Flora et Pomey, 2017 ; Gravereaux, 2018) ou ceux qui sont adossés sur des sources institutionnalisées de légitimité, risque pouvant engendrer une réaction d’immobilisme décisionnel destructeur (ibid.).
Enfin, la prise en compte de l’expérience peut être facteur de tensions en raison des cloisonnements multiples qui caractérisent les organisations de santé, en leur sein et dans leurs interactions avec leur environnement. Or, selon Sebai et Yatim (2018, p. 519), « une vision élargie des besoins du patient, de ses interactions avec ses milieux et de son état clinique, implique donc une approche intégrative […] de tous les acteurs qui interviennent de près et de loin dans son protocole de soins et sa trajectoire de vie afin que la prise en charge des pathologies chroniques soit optimale d’un point de vue clinique et organisationnel ». Cette approche intégrative doit aussi être considérée dans le temps, par l’épaisseur d’une « mémoire », puisque les patients forgent leur expérience sur des traces sédimentées de leur expérience à l’hôpital (Mougeot et al., 2018), cette considération pouvant être étendue aux expériences des professionnels dans leurs parcours. Elle interpelle en questionnant les conditions favorables à l’expression de l’expérience et de la parole, dans des univers organisationnels encore top souvent cloisonnés (Foudriat, 2016).
Cette thématique s’articule autour des questions suivantes (non limitatives) :
- Peut-on identifier des formes nouvelles de collaboration (interne et externe ; en amont et en aval des actes d’intervention) pour intégrer l’expérience dans les démarches d’innovation ?
- Quels sont les dispositifs, les espaces, etc…, permettant l’expression et la prise en compte et la légitimation des expériences dans les démarches d’innovation ?
- Que disent les études sur l’impact de la prise en compte de l’expérience sur la faisabilité des démarches d’innovation et la pertinence de ces innovations ?
- Quelles relations peut-on établir entre la prise en compte de l’Expérience (patients, professionnels) sur la Qualité de Vie au Travail de ses professionnels ?
- L’expérience n’est-elle pas un terreau fortement contextualisé qui limiterait la diffusion des innovations ? Quelles sont les conditions pour soutenir la diffusion et le changement d’échelle (scaling-up) d’innovations locales élaborées à partir de processus de co-construction entre patients / usagers et professionnels ?
Thématique 3 – L’apport du Design Thinking à la prise en compte de l’expérience des parties prenantes dans les démarches d’innovation
Coordonnée par Susana Paixao-Barradas (KEDGE BS) et Marie-Julie Catoir-Brisson (Université de Nîmes)
Le design est par essence une remise en question des choses établies (Cross, 2011) qui privilégie une approche par les usages et la collaboration. L’idée que le design doit être sensible à la société n’est pas une préoccupation récente (des travaux du Bauhaus, à ceux de Victor Papanek, ou plus récemment Alain Findeli). Les travaux sur le design social ont permis de montrer que les produits et services peuvent être conçus dans une logique de changement social, dès lors qu’ils sont conçus dans l’intention de créer certains usages et comportements, en dépassant la problématique de l’utilisation pour aller vers des problématiques sociales (Tromp, Hekkert, Verbeek, 2011).
Cette thématique s’intéresse en particulier à l’innovation sociale (IS) par le design, qui ressurgit dans la recherche en design et les SHS. L’IS par le design implique de repenser les méthodes traditionnelles de gestion de projet, en incluant des nouveaux acteurs (Catoir-Brisson, Vial, Deni, Watkin, 2016), grâce aux méthodes participatives, et se distinguant d’une innovation centrée sur la technologie et le produit. Depuis quelques années, plusieurs projets relevant de l’innovation sociale par le design sont expérimentés en particulier dans le secteur de la santé, en France, en Angleterre (NHS, 2014) ou au Québec (Catoir-Brisson, Royer 2017. Lehoux et al. 2014), renouvelant ainsi le dialogue entre le design, les sciences humaines et sociales et la santé. Dans le champ du design, des méthodes basées sur la prise en compte de l’expérience, comme l’experience-based-design (Bate, Robert, 2006) ou encore l’experience-based-co-design (Donetto et al., 2015) sont aussi pertinentes pour le secteur de la santé, notamment pour mobiliser et rendre accessible « l’expérience patient » (Côté et al., 2017).
Cette thématique s’articule autour des questions suivantes (non limitatives) :
- Comment le design peut-il se nourrir de l’expérience des patients, des professionnels et de tout autre acteur lié à la santé ?
- Quels types de services ont pu être conçus à partir de méthodes basées sur la prise en compte de l’expérience dans la conception ?
- Existe-t-il des spécificités à ce type de design et en quoi se différencient-elles de développements dans d’autres domaines d’application ?
- Quels sont les apports et limites de ces méthodes au secteur de la santé en particulier ?
- Quelles transformations sociales, organisationnelles et culturelles ont elles rendu possible et à quelle échelle de transformation ?
- Quelles sont les difficultés et leviers identifiés pour mettre en perspective et en dialogue les multiples parties prenantes dans ce type d’approche ?
Thématique 4 – L’expérience : une mise en agenda dans les politiques publiques ?
Coordonnée par Hervé Hudebine (Université de Brest), Nadine Haschar-Noé (IFERISS, Université de Toulouse) et Jean-Charles Basson (IFERISS, Université de Toulouse)
La participation des patients, usagers, citoyens et autres protagonistes des services et politiques de santé est devenue un leitmotiv (voir la loi de 2016 et l’utilisation de la notion de co-construction). Par ailleurs, les travaux consacrés à la nouvelle gouvernance publique soulignent la contribution potentielle des dispositifs participatifs à la coordination, à la résolution des problèmes complexes et à l’innovation (Honta & Basson, 2017 ; Basson et Honta, 2018). Cependant, la promotion d’une co-construction des politiques et services de santé coexiste avec un renforcement des contraintes et des dispositifs de cadrage de la participation des parties prenantes : protocolisation, objectifs chiffrés, budgets.
Les analyses appuyées sur la science politique et la sociologie de l’action publique ont néanmoins permis de traiter les questions que soulèvent les modes de gouvernance et dispositifs participatifs en terme légitimité des différentes parties prenantes des politiques, services et dispositifs, de socialisation, de construction, reconnaissance et effectivités des droits… Ces analyses permettent de renouveler la question de la Démocratie en santé. Il est ainsi possible de considérer que la prise en compte des expressions citoyennes dans le champ de la santé peut, mais dans une mesure et sous conditions, constituer un levier de démocratisation de l’action publique aux échelons national, régionaux et locaux. Leur prise en compte peut aussi constituer l’opportunité d’introduire de la réflexivité dans l’action publique.
Cette thématique s’articule autour des questions suivantes (non limitatives) :
- Dans quelle mesure et sous quelles formes l’accent mis sur les parcours de soins et d’aide (« fluidité », continuité, prévention des ruptures) implique-t-il une prise en compte de l’expérience des patients/usagers ?
- Dans quelle mesure et comment la parole et l’expérience des usagers/patients sont-elles reconnues et considérées comme légitime ?
- Qu’en est-il lorsque des enjeux techniques, experts, financiers entrent dans les délibérations ou consultations ?
- Dans quelle mesure et selon quelles modalités les logiques participatives et managériales sont-elles articulées dans les politiques sanitaires et médico-sociales ?
Si l’on considère plus précisément la situation de la crise sanitaire actuelle dans les champs de la santé et du médico-social (pandémie) :
- Quelle prise en compte des choix et expériences des patients/usagers et de leurs proches, y compris par le biais des instances régionales et locales de la démocratie en santé ?
- Existe-t-il d’autres expériences issues de l’expérience des patients (bénéficiaires, citoyens…) qui mériteraient d’être intégrées a postériori dans des processus de co-construction susceptibles d’innovation ?
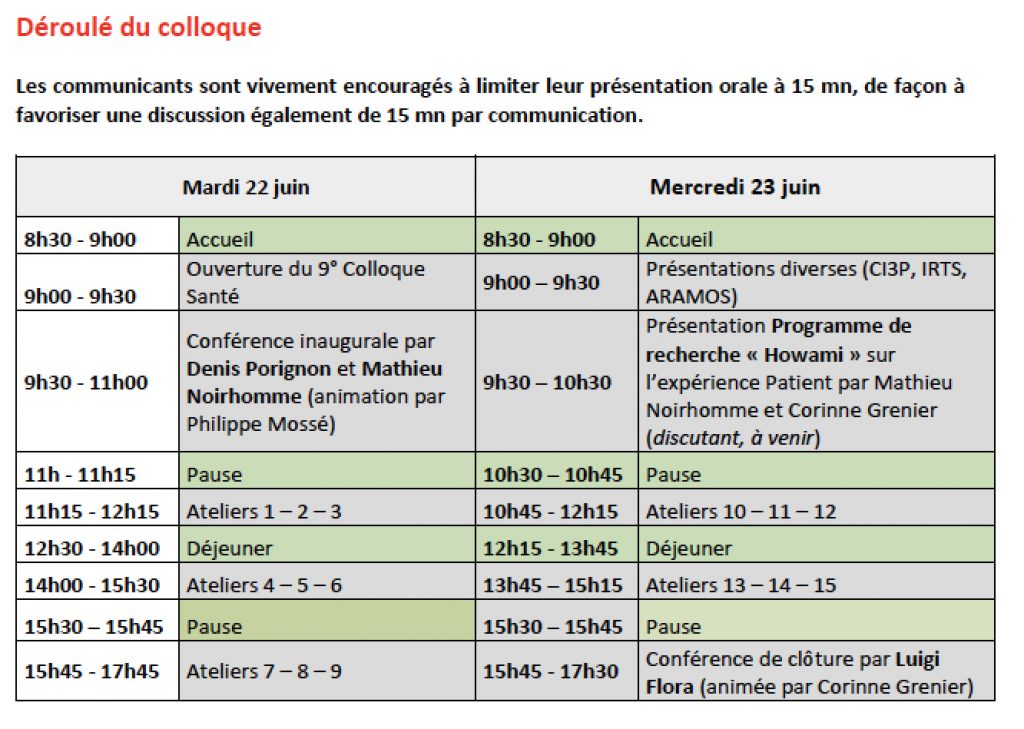
Déroulement du colloque
Le colloque se déroulera sur les deux journées des mardi 22 et mercredi 23 juin 2021 à Marseille, sur le campus de la Joliette de KEDGE BS (centre-ville) :
- Des conférences-discussions
- Une table ronde réunissant professionnels et chercheurs
(programme en cours de construction)
- Des ateliers de présentation des communications
Chaque atelier durera 1h30 et permettra la présentation et discussion de trois communications (en français ou en anglais).
Politique de valorisation : publication et de communication
Le 9° Colloque Santé propose différents modes de valorisation des communications :
- Publications dans un numéro thématique de revues classés CNRS / FNEGE
- Pour un numéro thématique centré sur l’innovation organisationnelle et managériale au prisme de l’Expériences des parties prenantes
- Pour un numéro thématique centré sur Design et Innovation au prisme de l’Expérience des parties prenantes
- Pour tout autre article : possibilité d’adresser un article à la revue JGES (Journal de Gestion et d’Economie de la Santé, soutenu par ARAMOS)
- Possibilité d’un ouvrage (collectif, individuel) dans la Collection Santé et Innovation, chez ISTE (dirigée par Corinne Grenier)
—————————————————
COMITE SCIENTIFIQUE ET D’ORGANISATION
Co-Présidentes du Comité scientifique
Corinne GRENIER, professeur, HDR, KEDGE Business School, coordinatrice scientifique du Centre d’Expertise Santé, et chercheur affilié au laboratoire Cergam, Aix Marseille Université,
Ornella RIZZO, responsable du Centre d’Activité Encadrement, IRTS PACA Corse
Christine DUTRIEUX, directrice du Pôle des formations supérieures et continues, IRTS Nouvelle Aquitaine
Luigi Flora, PhD, Codirecteur patient, CI3P, laboratoire RETINES, groupe de recherche CHER-PA, Université Côte d’Azur, Nice
——————————————-
MEMBRES DU COMITE SCIENTIFIQUE
Jean-Christophe BARET, LEST, Aix Marseille Université
Jean Charles BASSON, Université de Toulouse
Marie-Julie CATOIR-BRISSON, Université de Nîmes
Florence CRESPIN-MAZET, KEDGE Business School
Yves COUTURIER, Université de Sherbrooke, Canada
Dominique CRIE, Université de Lille
Odile de SURREL de Saint JULIEN, KEDGE Business School
Jacques-François DIOUF, IAE Rennes
Catherine DOS SANTOS, Groupe ESC Clermont-Ferrand
Ariel EGGRICKX, Université de Montpellier
Marc FAGET, KEDGE Business School
Irène GEORGESCU, Université de Montpellier
Karine GOGLIO-PRIMAT, KEDGE Business School
Rym IBRAHIM, Aix-Marseille Université
Nadine HASCHAR-NOE, Université de Toulouse
Hervé HUDEBINE, Université de Bretagne Occidentale
Karine GALLOPEL-MORVAN, EHESP
Fabien GIRANDOLA, Laboratoire de Psychologie Sociale, AMU
Frédéric KLETZ, Ecole des Mines, Paris
Laetitia LAUDE, EHESP, Rennes
Etienne MINVIELLE, Ecole Polytechnique, Paris
Thierry NOBRE, Ecole de Management de Strasbourg
Marc OHANA, KEDGE Business School
Ewan Oiry, UQAM, Montréal, Canada
Roxana OLOGEANU-TADDEI, Toulouse Business School
Susana PAIXAO-BARRADAS, KEDGE Business school
Bertrand PAUGET, Karlstads University, Suède
Francesca PETRELLA, Aix Marseille Université
Frédéric PONSIGNON, KEDGE Business School
Nicolas SIRVEN, EHESP
Annick VALETTE, IAE de Grenoble
—————————————
Comité d’organisation
Corinne Grenier, professeur, KEDGE Business School
Charlène Hoareau, doctorante, KEDGE Business School et Aix-Marseille Université
——————————————–
Frais d’inscription et de participation
Les frais d’inscription couvrent les repas, les pauses-cafés et l’accès aux actes :
- étudiant et doctorant : 80 euros
- enseignant, professeur, professionnel, autre : 250 euros
REFERENCES BIBLIOGRAPHIQUES
Basson J.C., et Honta M. (2018). La fabrication politique du gouvernement urbain de la santé de Toulouse, Terrains et travaux, n° 32, 129-153.
Bate, P., Robert, G. (2006). Experience-based design: from redesigning the system around the patient to co-designing services with the patient. BMJ quality & safety, 15(5), 307-310.
Catoir-Brisson, M-J. Royer, M. (2017). « L’innovation sociale par le design en santé », Sciences du Design n°6, Presses Universitaires de France, p.63-77.
Catoir-Brisson, M-J. Vial, S. Denis, M. Watkin, T. (2016). « From the specificity of the project in design to social innovation by design : a contribution », Proceedings of Design Research Society, juin 2016, Université de Brighton (Grande-Bretagne), p.2287-2300.
Côté, V., Bélanger, L., Gagnon, C. (2017). Le design au service de l’expérience patient. Sciences du Design, (2), 54-64.
Cross, N. (2011). Design Thinking: Understanding How Designers Think and Work. Oxford: Berg Publishers.
DCPP et CIOUdeM, (2016), Terminologie de la Pratique collaborative et du Partenariat patient en santé et services sociaux, Université de Montréal, Québec.
Donetto S., Pierri P., Tsianakas V. & Robert G. (2015), Experience-based Co-design and Healthcare Improvement: Realizing Participatory Design in the Public Sector, The Design Journal, 18:2, 227-248.
Epstein, S. (2001). La grande révolte des malades. Histoire du sida 2. Paris : Éditions Le Seuil.
Flora, L. (2012). Le patient formateur : élaboration théorique et pratique d’un nouveau métier de la santé (Thèse de doctorat de sciences sociales, spécialité Sciences de l’éducation). Université Vincennes Saint Denis – Paris 8.
Foudriat M. (2016). La coconstruction : une alternative managériale. Rennes, Presses de l’EHESP.
Gauthier P., Proulx S. et Halarat Y. (2018), « L’esthétique de la santé publique : essai d’analyse réaliste des qualités de l’expérience de services », Sciences du Design, vol 1/7, p. 86-103.
Ghadiri D. P. S., Flora L., Pomey M.-P. (2017). »Le virage patient partenaire de soins au Québec. Reconfiguration de l’exercice du pouvoir médical et lutte pour de nouvelles subjectivités. In « La participation des patients », Collection « Ethique biomédicale et normes juridiques », Paris : Editions Dalloz, pp. 25-36.
Godrie, B. (2017). Rapports égalitaires dans la production des savoirs scientifiques. L’exemple des recherches participatives en santé mentale. Vie sociale, 4(20), 99-116.
Gravereaux C. (2018), « L’innovation, une (re)structuration de formes organisationnelles hospitalières ? Le cas de deux projets « innovants » au sein d’un groupe de santé privé », revue Communication & Organisation, vol 2/54, p. 207-225.
Greacen, T. et Jouet, E. (2019, 1re édition 2012). Pour des usagers de la psychiatrie acteurs de leur propre vie. Rétablissement, inclusion sociale, empowerment. Toulouse : Érès.
Greenan N. et Walkowiak E. (2010), « Les structures organisationnelles bousculées par les nouvelles pratiques de management ? », revue Réseaux, 162, (4), p. 73-100.
Gross, O. (2017) L’engagement des patients au service du système de santé. Paris : Éditions Doin.
HAS (2015), « Démarche centrée sur le patient Information, conseil, éducation thérapeutique, suivi », mai
(https://www.has-sante.fr/upload/docs/application/pdf/2015-06/demarche_centree_patient_web.pdf)
HAS (2014), Méthode d’amélioration de la qualité et de la sécurité des soins. Le patient traceur en établissement de santé, novembre
Honta M. et Basson J.-C., (2017), La fabrique du gouvernement métropolitain de la santé. L’épreuve de la légitimation politique, Gouvernement et action publique, 6, 63-82.
Jouet, E., Luigi, F. et Las Vergnas, O. (2010). Construction et reconnaissance des savoirs expérientiels des patients : Note de synthèse. Pratiques de Formation – Analyses, (58-59).
Karazivan P., Dumez V., Flora L., Pomey M.-P., Del Grande C., Guadiri S., Fernandez N., Jouet E., Las Vergnas O., Lebel P. (2015), « The Patient as Partner in Care : Conceptual Grounds for a Necessary Transition », Academic Medicine, April 2015 – Volume 90 – N° 4 – pp.437–441.
Laplantine F. (1986), Anthropologie de la maladie, Payot.
Larson E., Sharma J., Bohren M. et Tunçalp O. (2019), « Lorsque le patient est l’expert: mesure de l’expérience et de la satisfaction des patients en matière de soins », Bulletin de l’OMS, Volume 97, Numéro 8, août.
Lefebvre des Noettes et Goupy (2018), « Quand les médecins apprennent à écouter les patients », The Conversation, 25 mars, https://theconversation.com/quand-les-medecins-apprennent-a-ecouter-les-patients-92868
Lehoux P., Daudelin G., Hivon M., Miller F.A. et Denis J.L. (2014). How do values shape technology design? An exploration of what makes the pursuit of health and wealth legitimate in academic spin-offs, Sociology of Health & Illness, 20(20), 1–18.
Le Gales, C., Bungener, M. et le groupe Capabilités (2015). Alzheimer : préserver ce qui importe. Les « capabilités » dans l’accompagnement à domicile. Rennes, PUR.
Maitlis, S., & Sonenshein, S. 2010. Sensemaking in crisis and change: Inspiration and insights from Weick (1988). Journal of Management Studies, 47(3): 551-580.
Mougeot F., Occelli P., Buchet-Poyau K., Robelet M., Touzet S. et Michel P. (2018), « L’expérience patient en chirurgie : du travail du patient à la sécurité des soins », Risques et Qualité, Vol 15/3, p. 77-83.
Niehoff, B.P., Moorman, R.H., Blakely, G., Fuller, J. (2001), «The influence of empowerment and job enrichment on employee loyalty in a downsizing environment», Group & Organization Management, vol. 26, p. 193-213.
Pomey, M.-P., Flora, L., Karazivan, P., Dumez, V. et al. (2015). Le Montréal Model : enjeux du partenariat relationnel entre patients et professionnels de santé. Santé publique, S1(HS), 41-50.
Roelandt, J. L. et Staedel, B. (dir.) (2016). L’expérimentation des médiateurs de santé-pairs. Une révolution tranquille. Paris : Éditions Doin.
Roelandt J.L., Staedel B., Raphael F., Marsili M., François G., Le Cardinal P. et Desmons P. (2015), Programme Médiateurs de santé pairs : rapport final de l’expérimentation 2010-2014, CCOMS (Centre Collaborateur de l’OMS) et EPSM Lille Métropole.
Rogers, A. et al. (2008). The United Kingdom Expert Patients Programme: results and implications from a national evaluation. Med J Aust., 189(S10), 21-24.
Sebai J. et Yatim F. (2018), « Approche centrée sur le patient et nouvelle gestion publique : confluence et paradoxe », Revue Santé Publique, vol 30, p. 517-526
Strauss A. (1992), La trame de la négociation. Sociologie qualitative et interactionnisme, L’Harmattan.
Tourette-Turgis, C. (2015). L’éducation thérapeutique du patient. La maladie comme occasion d’apprentissage. Paris : De Boeck.
Tremblay M., Chênevert D., Simard G., Lapalme M-E et Doucet O. (2005), « Agir sur les leviers organisationnels pour mobiliser le personnel : le rôle de la vision, du leadership, des pratiques de GRH et de l’organisation du travail », Gestion, vol. 30/2, p. 69-77
Troisoeufs A. (2020), « Patients intervenants, médiateurs de santé-pairs : quelles figures de la pair-aidance en santé ? » ; Revue Rhizome, n° 75-76, p. 27-36.
Tromp N., Hekkert P., Verbeek P-P (2011), Design for Socially Responsible Behavior: A Classification of Influence Based on Intended User Experience, Design Issues: Volume 27, Number 3 Summer 201, MIT Press, 3-19.
Vanier MC, Dumez V, Drouin E, et al. (2014), “Engaging Patients, Families, and Communities to link Interprofessional Practice and Education”, Draft paper, Macy Foundation Conference, Partners in Interprofessional Education: Integrating Patients-as-Trainers, February.
[1] https://www.who.int/patientsafety/patients_for_patient/statement/fr/


